Se hai avuto una reazione grave a un farmaco, la prima cosa che ti viene in mente è: evitare tutti i farmaci simili. Ma è sempre la scelta giusta? Spesso no. E troppi pazienti finiscono per rinunciare a trattamenti efficaci per anni, solo perché un medico ha etichettato una reazione come "allergia" senza capire cosa sia realmente successo.
Cosa rende una reazione davvero grave?
Non tutte le reazioni ai farmaci sono uguali. Alcune sono fastidiose, altre sono pericolose. L’Organizzazione Mondiale della Sanità e la FDA definiscono una reazione grave come quella che mette a rischio la vita, richiede un ricovero ospedaliero, causa disabilità permanente o provoca malformazioni congenite.
Le reazioni più temute sono quelle di tipo B: imprevedibili, non legate alla dose, e spesso di origine immunitaria. Tra queste, le più pericolose sono le reazioni cutanee gravi (SCAR):
- Sindrome di Stevens-Johnson (SJS)
- Necrolisi epidermica tossica (TEN)
- DRESS (Reazione farmaco con eosinofilia e sintomi sistemici)
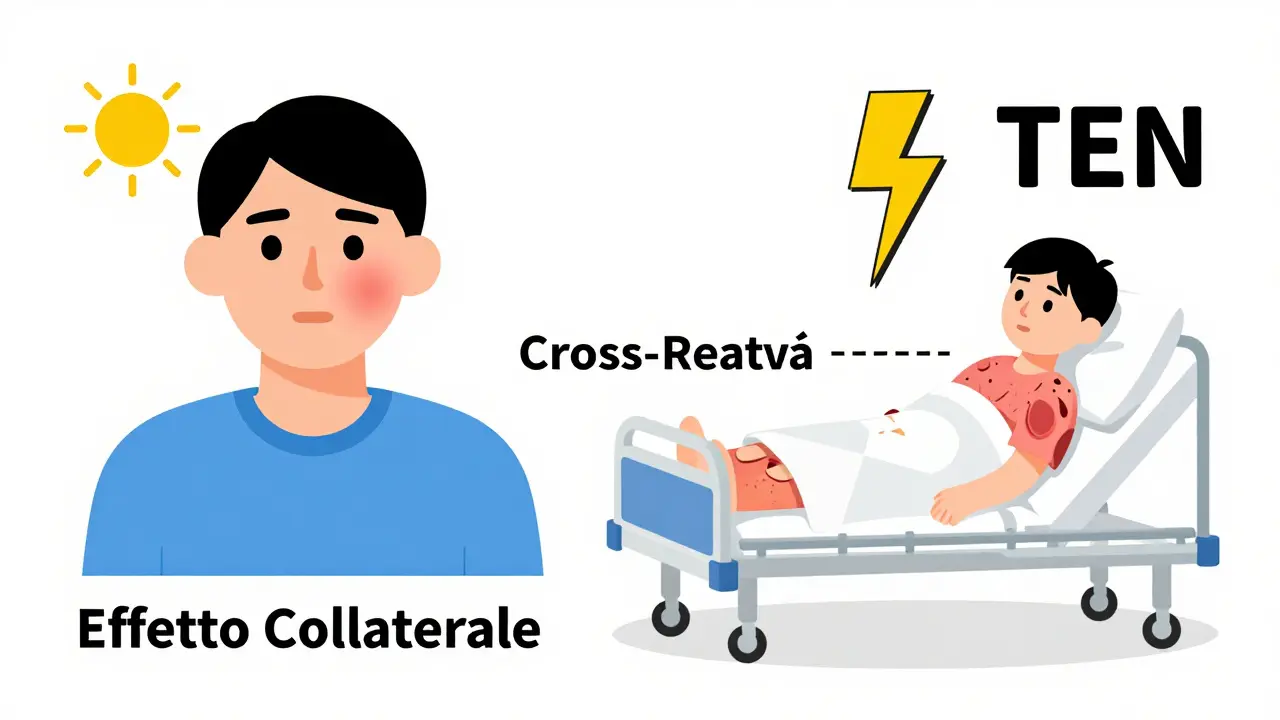
La TEN ha un tasso di mortalità tra il 30% e il 50%. Se hai avuto una di queste reazioni, non c’è margine di errore: devi evitare per sempre la famiglia di farmaci che l’ha causata. I dati dell’Agenzia Europea dei Medicinali mostrano che il 95% dei casi di TEN sono legati a solo sei classi di farmaci: sulfonamidi antibatterici, anticonvulsivanti, allopurinolo, FANS, nevirapina e corticosteroidi.
Le reazioni allergiche vere sono rare
La maggior parte delle persone che pensano di essere allergiche ai farmaci non lo sono davvero. Circa l’80-90% delle cosiddette "allergie" sono semplici effetti collaterali: nausea, mal di testa, eruzione cutanea leggera. Non sono immunitarie. Non si ripeteranno con farmaci simili.
Una vera allergia farmacologica coinvolge il sistema immunitario. Si manifesta con:
- Urticaria (orticaria)
- Angioedema (gonfiore profondo della pelle)
- Difficoltà respiratorie
- Anafilassi (collasso circolatorio, perdita di coscienza)
Questi sintomi compaiono in pochi minuti o ore dopo l’assunzione. Se hai avuto un’anafilassi a un antibiotico, allora sì: evita l’intera famiglia. Ma attenzione: molti pensano di essere allergici alla penicillina solo perché hanno avuto un’eruzione cutanea leggera 10 anni fa. In realtà, solo il 10% delle persone con questa etichetta hanno una vera allergia IgE-mediata. Il 95% di loro può assumere penicilline o cefalosporine senza problemi, dopo una valutazione corretta.
Cross-reattività: quando evitare tutta la famiglia
Non tutti i farmaci nella stessa classe si comportano allo stesso modo. Ma alcune famiglie hanno una cross-reattività ben documentata.
Penicilline e cefalosporine: la cross-reattività è bassa, tra lo 0,5% e il 6,5%. Dipende dai gruppi chimici specifici. Se hai avuto un’anafilassi alla penicillina, non devi automaticamente evitare tutte le cefalosporine. Alcune, come la cefazolina o la ceftriaxone, hanno un rischio quasi nullo. Una valutazione allergologica con test cutanei o provocazione controllata può chiarire la situazione.
Sulfonamidi: qui la cross-reattività è più alta, circa il 10%. Se hai avuto una reazione grave come SJS o TEN a Bactrim (sulfametossazolo-trimetoprim), devi evitare tutti i farmaci contenenti il gruppo sulfonamide. Ma attenzione: molti farmaci moderni contengono "solfonamide" nel nome ma non hanno la stessa struttura chimica. Per esempio, i diuretici come l’idroclorotiazide o gli antidiabetici come la glibenclamide non causano reazioni crociate con i sulfonamidi antibatterici. La confusione è enorme, e porta a evitare farmaci sicuri.
FANS (antinfiammatori non steroidei): qui la situazione è diversa. Se hai l’asma aggravato dai FANS (AERD), il rischio di reazione è del 70% con qualsiasi FANS non selettivo. Ma puoi usare i COX-2 inibitori come il celecoxib, che hanno un rischio molto più basso. Se invece hai avuto solo un’eruzione cutanea dopo l’ibuprofene, non è detto che tu debba evitare il naproxene o l’aspirina.
Quando non devi evitare tutta la famiglia
Non tutte le reazioni richiedono un divieto totale. Ecco i casi in cui puoi essere più flessibile:
- Eruzione cutanea leggera (maculopapulare) dopo l’amoxicillina: non è allergia. Puoi riprovare la stessa classe o un altro antibiotico.
- Mal di stomaco o diarrea con antibiotici: effetto collaterale comune. Cambia farmaco, non tutta la famiglia.
- Mal di testa dopo un antipertensivo: probabilmente legato alla farmacologia, non all’immunità. Prova un altro farmaco della stessa classe.
- Prurito dopo un antistaminico: può essere dovuto al solvente o al colorante, non al principio attivo.
Il problema è che i medici, spesso senza tempo o formazione adeguata, scrivono "allergia alla penicillina" nel prontuario elettronico, e il sistema blocca automaticamente tutti i beta-lattami. Questo succede in quasi il 23% dei casi in ospedale. Il risultato? Pazienti che prendono antibiotici più costosi, più tossici, o che aspettano giorni per un trattamento adeguato.
Il peso della paura: ritardi e errori di trattamento
Una ricerca dell’Asthma and Allergy Foundation of America ha rilevato che il 42% dei pazienti con etichette di allergia farmacologica ha subito ritardi nel trattamento, con una media di 3,2 giorni di attesa. In casi di infezioni gravi, questo ritardo può essere fatale.
Un paziente su Drugs.com ha raccontato di essere stato rifiutato per un antibiotico per un’infezione urinaria grave dopo aver avuto SJS. "Mi hanno detto che non potevano usare nessun sulfamidico, nemmeno quelli che non avevano niente a che fare con Bactrim". Un altro su Reddit ha scritto: "Sono allergico alla penicillina da 15 anni. Ho avuto solo un’eruzione. Ma ogni volta che ho bisogno di un antibiotico, mi danno la vancomicina. È potente, costosa, e mi fa male ai reni".
Al contrario, chi ha fatto un test allergologico ha avuto risultati sorprendenti. Un paziente su HealthUnlocked ha scoperto, dopo 20 anni di etichetta "allergico alla penicillina", che non lo era affatto. Ha preso l’amoxicillina per un’otite e non ha avuto nessun problema.
Come capire cosa fare davvero
Non devi affidarti all’istinto o alla paura. Devi seguire un percorso strutturato:
- Descrivi la reazione con precisione: quando è successa? Quali sintomi? Quanto tempo è durata? Hai avuto bisogno di epinefrina o ricovero?
- Chiedi un’etichetta corretta: non scrivere "allergia alla penicillina". Scrivi "eruzione cutanea leggera dopo amoxicillina, 2018".
- Valuta il rischio di cross-reattività: usa strumenti come il DELPHI, che ha un’accuratezza dell’89% nel prevedere se un farmaco è sicuro.
- Chiedi un test allergologico: se la reazione è stata grave ma non chiara, un allergologo può fare un test cutaneo o una provocazione controllata. Successo: 70-85% nei casi a basso rischio.
- Chiedi alternative: esiste un farmaco fuori dalla famiglia che funziona altrettanto bene? Per esempio, se non puoi prendere un FANS, prova il paracetamolo. Se non puoi prendere un beta-lattamo, prova la doxiciclina o la azitromicina.
La tecnologia sta cambiando le cose
Negli ultimi anni, la medicina ha fatto passi da gigante. Nel 2022, la FDA ha approvato il primo test diagnostico che analizza i singoli componenti molecolari del farmaco (ImmunoCap Specific IgE). È più preciso del test cutaneo tradizionale: passa dall’89% di accuratezza al 60%.
Inoltre, il programma NIH "All of Us" ha identificato un marcatore genetico - HLA-B*57:01 - che predice con il 99% di precisione chi è a rischio di ipersensibilità all’abacavir (un antiretrovirale). Chi ha questo gene non lo prende mai. Chi non lo ha, lo può assumere in sicurezza. Questo ha eliminato l’evitamento inutile per il 95% dei pazienti.
Alcuni ospedali stanno usando l’IA per ridurre gli errori. Un trial al Mayo Clinic ha dimostrato che un sistema chiamato IBM Watson per la sicurezza dei farmaci ha ridotto del 41% le raccomandazioni di evitamento inutili.
Cosa fare ora
Se hai avuto una reazione grave:
- Non accettare un "no" senza spiegazioni.
- Chiedi al tuo medico: "Questa è un’allergia vera o un effetto collaterale?"
- Chiedi se esiste un test per confermare o escludere l’allergia.
- Chiedi se puoi provare un farmaco alternativo della stessa famiglia, sotto controllo.
- Chiedi di aggiornare il tuo prontuario elettronico con dettagli precisi, non etichette generiche.
Evitare una famiglia di farmaci è una decisione seria. Ma evitare troppo può essere più pericoloso del farmaco stesso. La chiave è non generalizzare. Non temere i farmaci. Temi l’ignoranza. E chiedi sempre: Perché?
Se ho avuto un’eruzione cutanea dopo l’amoxicillina, devo evitare tutti gli antibiotici della famiglia delle penicilline?
No. Un’eruzione cutanea leggera e diffusa dopo l’amoxicillina è spesso un effetto collaterale non allergico, soprattutto se non accompagnata da altri sintomi come gonfiore, difficoltà respiratorie o anafilassi. In questi casi, non è necessario evitare tutta la famiglia delle penicilline. Molti pazienti possono assumere altre penicilline o cefalosporine senza problemi. Una valutazione allergologica con test cutanei o provocazione controllata può confermare se c’è un reale rischio di allergia.
Cos’è la cross-reattività tra farmaci e perché è importante?
La cross-reattività avviene quando il sistema immunitario riconosce strutture chimiche simili in farmaci diversi e reagisce allo stesso modo. Per esempio, alcune penicilline e cefalosporine condividono un anello beta-lattamico, quindi chi è allergico a una potrebbe reagire all’altra. Ma non tutti i farmaci nella stessa classe hanno la stessa struttura. La cross-reattività è alta tra i sulfonamidi antibatterici, ma quasi nulla tra i sulfonamidi antibatterici e i diuretici. Capire la struttura chimica esatta è fondamentale per evitare evitamenti inutili.
Le reazioni cutanee gravi come la TEN richiedono sempre l’evitamento permanente?
Sì. La necrolisi epidermica tossica (TEN) e la sindrome di Stevens-Johnson (SJS) sono reazioni potenzialmente mortali, con tassi di mortalità fino al 50%. Queste reazioni sono quasi sempre legate a una risposta immunitaria specifica e irreversibile. Se hai avuto una di queste reazioni, devi evitare per sempre l’intera classe di farmaci che l’ha causata - e anche farmaci chimicamente simili. Non esistono test che garantiscano la sicurezza di riassumere questi farmaci dopo una reazione così grave.
Posso riprovare un farmaco che mi ha causato una reazione grave?
Solo se la reazione non era grave o non era di tipo immunitario. Per esempio, se hai avuto solo nausea o mal di testa, puoi riprovare con attenzione. Ma se hai avuto anafilassi, SJS, TEN o DRESS, non dovresti mai riprovare il farmaco senza un’analisi approfondita da un allergologo. Anche in quel caso, la ri-somministrazione (provocazione controllata) è un procedimento raro, fatto solo in ambiente ospedaliero con attrezzature di emergenza pronte. Non è mai un’idea da provare a casa.
Perché i medici spesso dicono "evita tutto" invece di fare test?
Perché è più semplice. I sistemi elettronici dei farmaci bloccano automaticamente le prescrizioni quando c’è un’allergia segnalata, anche se l’etichetta è vaga. I medici non hanno tempo per indagare ogni reazione, e non tutti sono formati in allergologia. Inoltre, la paura di un errore (e di una denuncia) li spinge a scegliere la via più conservativa. Ma questo porta a evitamenti inutili. La tendenza attuale è quella di promuovere "de-labeling" - rimuovere etichette errate - per ridurre i rischi e migliorare le cure.
